Diabetische voet (diabetisch voetsyndroom, DFS) is een complicatie van diabetes mellitus, waarbij etterende-necrotische en niet-etterende laesies van de voeten voorkomen. Bij diepe purulent-necrotische weefsellaesies is het risico op hoge amputaties van de onderste ledematen 30-70% en de mortaliteit als gevolg van de ontwikkeling van gangreen 20-30%.
Bijna 25% van de diabetespatiënten lijdt aan het diabetesvoetsyndroom.
Wat is diabetesvoet
Diabetes mellitus (DM) is een ernstige chronische pathologie die ontstaat als gevolg van een absoluut of relatief tekort aan het hormoon insuline. Een van de ernstigste complicaties van diabetes zijn stoornissen in de bloedsomloop en de innervatie.
Stoornissen in de bloedsomloop leiden tot:
- aan diabetische retinopathie, die blindheid veroorzaakt;
- aan diabetische nefropathie, een van de belangrijkste factoren bij de vorming van nierschade in het eindstadium;
- diabetische cardiomyopathie, die de dood veroorzaakt bij 20-25% van de patiënten met diabetes;
- tot diabetische neuro- en angiopathie, die een belangrijke rol spelen in de pathogenese van het diabetische voetsyndroom (DFS).
Volgens de definitie van de WHO is het diabetische voetsyndroom (DFS) een infectie, zweer en/of vernietiging van diepe weefsels geassocieerd met neurologische aandoeningen en een afname van de belangrijkste bloedstroom in de slagaders van de onderste ledematen, van verschillende ernst. Het syndroom omvat ook niet-etterende schade aan de voeten als gevolg van botvernietiging - diabetische osteoartropathie.
Purulent-necrotische processen van de onderste ledematen geassocieerd met DFS leiden 20-40 keer vaker tot amputaties dan bij patiënten zonder de diagnose diabetes mellitus. Gangreen ontwikkelt zich in 7-11% van de gevallen.
Bijna 25% van de diabetespatiënten lijdt aan het diabetesvoetsyndroom.
De meerderheid van de patiënten met het diabetesvoetsyndroom zijn ouderen ouder dan 60 jaar met een aantal chronische ziekten (atherosclerose obliterans - 61-70%, coronaire hartziekten - meer dan 67%, arteriële hypertensie - 38, 5%), evenals manifestaties van orgaanschade ( retinopathie - 37, 5%, nefropathie - 62, 5%).
Symptomen van het diabetesvoetsyndroom
Duidelijke tekenen van diabetesvoet bij diabetes mellitus kunnen tot enkele jaren afwezig zijn.
De volgende symptomen zouden u moeten waarschuwen:
- kreupelheid;
- zwelling en zwelling van de benen;
- zwaar gevoel in de benen tijdens het lopen;
- gevoelloosheid van de benen;
- droge huid van de onderste ledematen;
- diepe scheuren in de voet - ze raken ontstoken en het duurt lang voordat ze genezen;
- het verschijnen van kleine huiduitslag of zweren;
- gevoel van warmte in de benen bij aanraking;
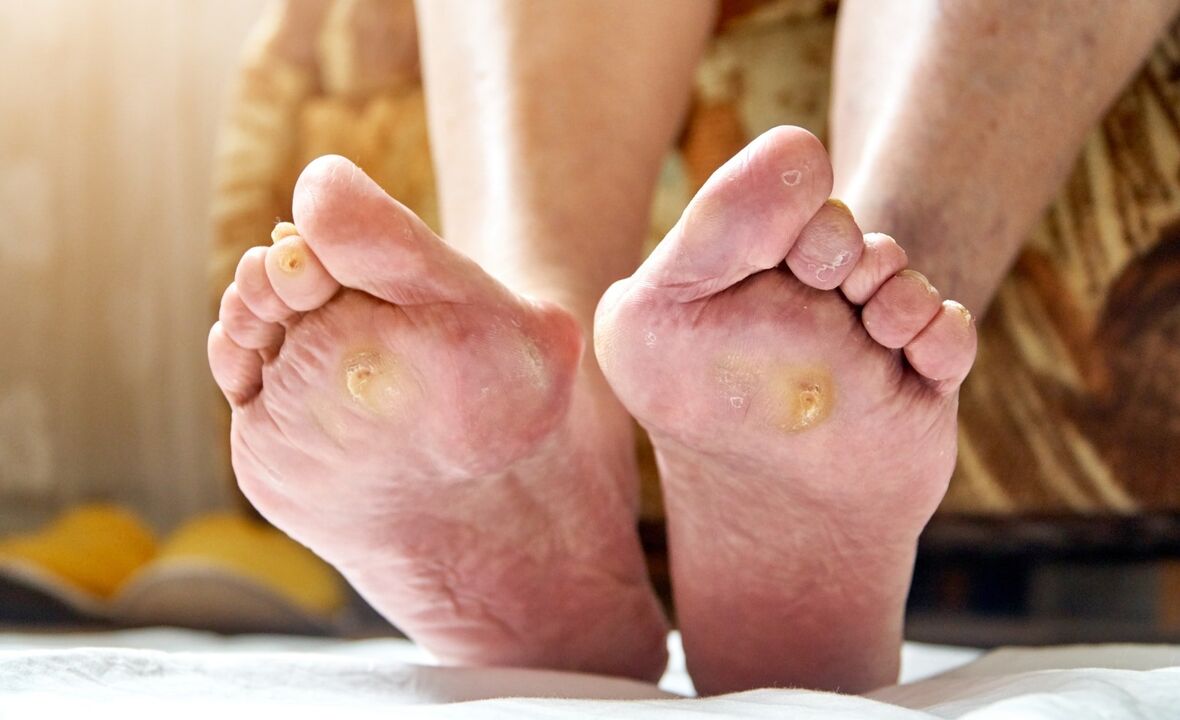
- frequente eelt en blaren;
- verandering in de kleur van de voet - roodheid, blauwheid, bleekheid. Vooral roodheid rond wonden is gevaarlijk: ze duiden op een infectie.
Diabetische voeten zien er voor iedereen anders uit. Meestal is het ledemaat helderrood met eelt en kleine wondjes. Soms vallen vergeelde ingegroeide teennagels op. De voet stopt met zweten.
Naarmate de toestand verslechtert, verslechtert het klinische beeld. Er doen zich specifieke symptomen voor. Neuropathische diabetesvoet wordt gekenmerkt door een stabiele arteriële polsslag, een verhoogde pijngrens en geen verandering in de huidskleur. Ischemische diabetische voet manifesteert zich door necrose van de voet en tenen, een bleke huid, arteriële insufficiëntie en koude ledematen. In de gemengde vorm ontwikkelen zich artrose en artritis, maar de patiënt ervaart geen onaangename effecten. Gewrichtsdislocaties zijn mogelijk, maar vanwege de lage gevoeligheid voelt de patiënt geen veranderingen. Een gebroken bot krast de huid, waardoor een secundaire infectie ontstaat.
Soorten diabetesvoet
Er zijn verschillende vormen van de ziekte:
- Neuropathisch. Meestal gediagnosticeerd. Geassocieerd met vervorming van het zenuwstelsel. De gevoeligheid van de ledematen is zo verminderd dat de patiënt geen aanraking voelt, pijn door kraken van de voeten en stappen met zweren op de zool. Zweren met gladde randen. Voelt warm aan bij aanraking.
- Ischemische. Geassocieerd met veranderingen in de bloedcirculatie in de ledematen. Opvallende kenmerken zijn koude in de benen, hevige pijn in de benen tijdens het lopen, zwelling van de kuitspieren en enkels. De zweren zijn rafelig en bevinden zich tussen de vingers.
- Neuro-ischemisch. Anders gemengd genoemd. De gevaarlijkste vorm van diabetesvoet, omdat zowel de bloedcirculatie als de functies van het perifere zenuwstelsel tegelijkertijd worden aangetast.
Ontwikkelingsstadia
Het syndroom verschijnt opeenvolgend en ontwikkelt zich als een lawine. Samen met de nieuwe fase worden nieuwe symptomen acuter.
De fasen van de stroom zijn:
- Beginstadium. De vorm van de voet verandert, het bot vervormt en er ontstaan blaren en eelt.
- Eerste fase. Zweren vormen zich op het oppervlak van de huid, maar de structuur van de onderhuidse structuren verandert niet.
- Tweede podium. Zweren verdiepen zich in de huidlaag van de huid, spieren, pezen en gewrichten.
- Derde fase. De zweer verdiept zich tot in het botweefsel. Er ontstaat een abces en osteomyelitis.
- Vierde fase. Er vormt zich beperkt gangreen op het ondersteunende deel van de voet. Het ledemaat wordt zwart vanaf de vingertoppen. Het getroffen gebied heeft gladde en duidelijke randen. Het is mogelijk om het ledemaat te redden door middel van een operatie.
- Vijfde etappe. Het gebied van gangreen neemt toe. Het pathologische proces verplaatst zich naar het onderbeen. Er ontstaat weefselnecrose. De vernietiging is onomkeerbaar, dus de enige optie is amputatie.
Oorzaken en risicofactoren voor SDS
De belangrijkste factoren die leiden tot schade aan de onderste ledematen bij diabetes mellitus zijn:
- diabetische angiopathie (schade aan bloedvaten);
- perifere diabetische neuropathie;
- vervorming van de voeten met de vorming van hogedrukzones (diabetische osteoartropathie);
- infectie van beschadigde weefsels.
Diabetische angiopathie
Zowel de grote bloedvaten (macroangiopathie) als de bloedvaten van de microcirculatie (microangiopathie) worden aangetast. Weefselhypoxie creëert omstandigheden voor de vorming van necrose en gangreen.
Risicofactoren voor de ontwikkeling van micro- en macroangiopathieën zijn hyperglykemie, insulineresistentie en hyperinsulinemie, hyper- en dyslipidemie, arteriële hypertensie, verhoogde bloedstolling en aggregatie van bloedplaatjes, verminderde fibrinolyse en verminderde vasculaire endotheelfunctie.
Diabetische neuropathie
Diabetische neuropathie is een laesie van het centrale en perifere zenuwstelsel als gevolg van diabetes mellitus, waarbij sensorische en motorische vezels worden aangetast.
Een afname van de sensorische gevoeligheid bij neuropathie maakt het niet mogelijk om het gevaar van een schadelijke factor adequaat in te schatten: strakke schoenen, een vreemd lichaam, hoge temperatuur, enz. Constant trauma tegen de achtergrond van een verminderd vermogen om te genezen en een verminderde microcirculatie draagt bij aan de vorming van trofische zweren.
Motorische neuropathie leidt tot progressieve atrofie van de spieren van de onderste ledematen, vervorming van de voet en een verandering in de steunpunten. Hematomen vormen zich op nieuwe steunpunten, gevolgd door de vorming van een zweer en de infectie ervan.
Diabetische osteoartropathie
Diabetische osteoartropathie (DOAP, Charcot-voet) is een van de late complicaties van diabetes mellitus. Dit is de progressieve vernietiging van een of meer gewrichten van de voet als gevolg van neuropathie. DOAP leidt tot anatomische vernietiging van het bot-ligamenteuze apparaat van de voet, voetmisvormingen en de ontwikkeling van ulceratieve defecten.
Predisponerende factoren zijn onder meer:
- Mycose. Schimmelziekten versnellen de verspreiding van zweren naar de diepere lagen van de huid.
- Ingegroeide nagels. Als de pedicure verkeerd wordt uitgevoerd, groeit de scherpe rand van de nagel in de huid, waardoor het weefsel wordt geïnfecteerd.
Risicofactoren bij diabetici zijn verhoogd als er bijkomende ziekten of de volgende aandoeningen zijn:
- vaatziekten – spataderen, trombose;
- de voet is vervormd - platvoeten of hallux valgus;
- alcohol- of nicotinemisbruik;
- het dragen van strakke schoenen met ongemakkelijke leesten. Diabetische voet wordt om deze reden vaak erger. Er verschijnen eelt- of waterblaasjes. Als je ze eraf haalt, blijft er een wond achter. Bij het dragen van schoenen neemt het risico op infectie en ettering toe.
Endocrinologen onderscheiden drie groepen patiënten. De eerste groep omvat diabetici bij wie de arteriële pulsatie in de voet niet verandert en de gevoeligheid behouden blijft. De tweede groep bevat patiënten met voetmisvormingen, geen polsslag op het ondersteunende deel van de voet en verminderde gevoeligheid. De derde groep omvat patiënten met een medische voorgeschiedenis van amputaties.
De kans op het ontwikkelen van het syndroom is groter bij diabetici met coronaire hartziekten, vasculaire atherosclerose, hyperlipidemie en perifere polyneuropathie.
De gevaren van diabetesvoet
Diabetische voet bij diabetes is gevaarlijk omdat deze zich in de eerste fase latent ontwikkelt. De patiënt voelt geen veranderingen, er zijn geen externe symptomen, er is geen pijn. Dit wordt verklaard door de dood van de zenuwuiteinden van de enkel. Geleidelijk aan verergert de ziekte en nemen de symptomen toe in de latere stadia, wanneer medische therapie niet effectief is. Als de patiënt het bezoek aan de arts uitstelt, bestaat het risico op gangreen. Hierdoor wordt chirurgische ingreep uitgevoerd, inclusief amputatie van de ledemaat.
Neuropathische diabetesvoet is het gevaarlijkst. Wanneer complicaties optreden, ontwikkelt phlegmon zich snel.
Diagnostiek
Het eerste dat u moet doen als u een diabetische voet heeft, is een afspraak maken met uw arts. Een endocrinoloog en een neuroloog diagnosticeren de ziekte en schrijven conservatieve therapie voor. Een podotherapeut helpt het uiterlijk van uw benen te verbeteren.
Bij de afspraak voert de specialist een gevoeligheidstest en palpatie uit, meet oxyhemoglobine in het bloed, registreert de aanwezigheid van wonden en scheuren aan de voeten, luistert naar de bloedstroom in de slagaders van de voet om pathologische geluiden te detecteren.
Om een diagnose te stellen, wordt een uitgebreid onderzoek voorgeschreven:
- röntgenfoto om de botconditie te beoordelen;
- bloedonderzoek om ontstekingen en glucosewaarden te bepalen
- Dopplerografie en echografie om de toestand van slagaders en aders te onderzoeken en de locatie van verstopping van bloedvaten te bepalen;
- Röntgencontrastangiografie voor een algemene beoordeling van de bloedstroom in de onderste ledematen.
Behandeling van het diabetesvoetsyndroom
Thuis komt de behandeling neer op antibioticatherapie, pijnverlichting, normalisatie van de glucosespiegels en lokale therapie. Als de patiënt in de derde fase of later medische hulp zoekt, wordt een chirurgische behandeling voorgeschreven.
Methoden voor conservatieve behandeling van gangreen van diabetische voet:
- lokale therapie - zweren worden meerdere keren per dag behandeld met antiseptica of bacteriedodende doekjes;
- antibiotica nemen om infecties te bestrijden;
- medicijnen nemen voor een normale bloedcirculatie;
- analgetica voor pijnverlichting;
- het gebruik van diuretica, calciumantagonisten en ACE-remmers om de bloeddruk te normaliseren.
Om de glycemie tegen te gaan bij diabetes type 1 wordt de insulinedosis aangepast; bij diabetes type 2 wordt insulinetherapie voorgeschreven.
Als diabetische voetzweren in de bloedvaten of het bot zijn doorgedrongen, wordt een operatie voorgeschreven. De chirurgische methoden zijn als volgt:
- Angioplastiek. De chirurg herstelt de bloedcirculatie door angioplastiek uit te voeren. De bloedstroom door de punctie van de slagader wordt hersteld. Hiermee kunt u het ledemaat redden en de aangetaste gangreneuze gebieden verwijderen.
- Nerectomie. Als het gebied met afstervend weefsel niet meer dan enkele centimeters bedraagt, snijdt de arts de getroffen gebieden weg, inclusief gezond weefsel.
- Endarteriëctomie. Een operatie om een bloedstolsel uit een slagader te verwijderen en de normale bloedstroom er doorheen te herstellen. De chirurg verwijdert het blokkerende materiaal uit de slagader, evenals eventuele atherosclerotische afzettingen.
- Autoveneus rangeren. De chirurg verzamelt een extra buisvormige bloedlijn zodat het bloed naar de voet kan stromen.
- Stentplaatsing van beenslagaders. Als de echografie lijm van de vaatwanden laat zien, installeert de arts speciale gaasjes in de slagader van de voet, die het lumen van de aderen vergroten.
Aanbevelingen voor patiënten
De behandeling is alleen effectief als de diabetes is gestabiliseerd en de bloedsuikerspiegel op peil blijft.
Om suiker te normaliseren, is het belangrijk om een dieet te volgen. U moet snelle koolhydraten opgeven en uw consumptie van plantaardig voedsel verhogen. Suiker wordt vervangen door fructose.
Diabetische voetzorg bij diabetes mellitus komt neer op:
- Dagelijkse hydratatie van de huid van de voeten om kloven te voorkomen.
- Het dragen van schoenen met orthopedische inlegzolen. Schoenen moeten een stijve, stijve zool hebben, een zachte binnenzool van een centimeter lang en een afgeschuinde voorkant van de hiel. Het is raadzaam om veterschoenen te kiezen om de breedte aan te passen wanneer de ledematen opgezwollen zijn. Het wordt niet aanbevolen om dezelfde schoenen te dragen. Inlegzolen moeten om de twee dagen worden vervangen en de schoenen zelf moeten worden gelucht.
- Een nette pedicure. Het is noodzakelijk om de nagels niet bij de wortel af te knippen, maar een paar millimeter terug te trekken. Voltooi de procedures door te archiveren.
Als u ziek bent, is het verboden:
- Loop op blote voeten, zelfs als de wonden genezen zijn. U moet sokken en panty's dragen die zijn gemaakt van natuurlijke stoffen, geselecteerd op maat. Ze mogen geen druk uitoefenen op de ledemaat.
- Lange tijd in de kou lopen. Koude leidt tot vasoconstrictie en slechte voeding van de ledematen.
- Wrijf en stoom je voeten, gebruik een verwarmingskussen om op te warmen.
- Bedek de zweren met een pleister.
Preventie
Als diabetes mellitus wordt gediagnosticeerd, moet speciale aandacht worden besteed aan het voorkomen van het syndroom.
OmdatAls de gevoeligheid van de voeten verminderd is, moet u de voeten dagelijks inspecteren en de gewonde gebieden zorgvuldig behandelen met antiseptische en verzachtende middelen om de ontwikkeling van een infectieus proces te voorkomen.
Het is belangrijk om de voethygiëne in de gaten te houden, om de vorming van eelt, kloven, schaafwonden en plekken met een droge huid te voorkomen.
Kies schoenen met een comfortabele leest die uw voeten niet beperken.























